Om dit nummer te kunnen downloaden heb je een account en een abonnement nodig.
Om artikelen op te slaan heb je een account nodig
Om artikelen op te slaan heb je een account nodig
Cognitieve gedragstherapie voor aanhoudende ernstige vermoeidheidsklachten bij multiple sclerose
Samenvatting
Aanhoudende ernstige vermoeidheidsklachten komen vaak voor bij chronische somatische aandoeningen. Bij een aantal van deze aandoeningen is gebleken dat cognitieve gedragstherapie een effectieve behandeling is om dergelijke vermoeidheidsklachten te verminderen. Zo ook bij multiple sclerose (MS), een neurologische ziekte waarbij het centrale zenuwstelsel wordt aangetast en waarbij vermoeidheid een van de meest voorkomende klachten is. Cognitieve gedragstherapie grijpt aan op de in stand houdende factoren van de vermoeidheid. Aan de hand van de casus van een patiënt met aanhoudende ernstige vermoeidheidsklachten bij MS wordt een dergelijke behandeling geïllustreerd. Tevens wordt besproken in hoeverre vermoeidheidsklachten bij chronische somatische aandoeningen als transdiagnostische klacht beschouwd én behandeld kunnen worden.
Summary
Cognitive behavioural therapy for chronic severe fatigue in multiple sclerosis: A transdiagnostic treatment
Chronic severe fatigue is highly prevalent in chronic diseases and medical conditions. In various medical conditions, cognitive behavioural therapy is an effective treatment to reduce fatigue, for example in multiple sclerosis (MS). MS is a chronic neurodegenerative disease of the central nervous system. Fatigue is among the most prevalent symptoms in MS. Cognitive behavioural therapy is aimed at the cognitive-behavioural maintaining factors of fatigue. Here, the treatment is illustrated by a case example of an MS patient. Furthermore, the transdiagnostic nature and treatment options of fatigue in chronic diseases and medical conditions are discussed.
Kernboodschappen voor de klinische praktijk
- Aanhoudende ernstige vermoeidheidsklachten bij multiple sclerose (MS) kunnen effectief behandeld worden met cognitieve gedragstherapie.
- Doel van de behandeling is afname van vermoeidheidsklachten en vermoeidheidsgerelateerde beperkingen.
- Aanhoudende ernstige vermoeidheid bij chronische somatische aandoeningen kan worden beschouwd als een transdiagnostische klacht. De in stand houdende of herstel belemmerende factoren van de vermoeidheidsklachten overlappen voor een substantieel deel tussen ziekten, ongeacht de somatische aandoening. Ook de rol van cognitieve en gedragsmatige factoren in de behandeling van vermoeidheid blijkt vergelijkbaar tussen verschillende aandoeningen. Dit betekent dat cognitieve gedragstherapie voor aanhoudende ernstige vermoeidheid toegepast kan worden bij een breed scala aan chronische somatische aandoeningen.
Inleiding
Vermoeidheid is voor velen een alledaags, voorbijgaand en onschuldig fenomeen. Problematisch wordt het wanneer de mate van vermoeidheid sterk toeneemt, blijft aanhouden (langer dan zes maanden) en leidt tot beperkingen in het functioneren (Korenromp et al., 2012). Aanhoudende ernstige vermoeidheidsklachten treden op bij een groot aantal chronische somatische aandoeningen. In een recent Nederlands onderzoek bleek 22 tot 53% van patiënten met 23 verschillende chronische somatische ziekten last te hebben van aanhoudende ernstige vermoeidheid (Goërtz et al., 2021). Vergeleken met andere chronische ziekten gaat multiple sclerose (MS) gepaard met een zeer hoge prevalentie van vermoeidheidsklachten; in een recent literatuuroverzicht werd een prevalentie van 36-78% gerapporteerd (Oliva Ramirez et al., 2021).
Tot voor kort werd aangenomen dat deze klacht weinig beïnvloedbaar was (Rietberg et al., 2014). En tot onlangs adviseerde de richtlijn Multiple sclerose (MS) (onder andere) multidisciplinaire behandeling, veelal aangeboden in revalidatiecentra. Deze behandeling was vooral gericht op het leren omgaan met (blijvende) vermoeidheid. Recente onderzoeken laten echter zien dat cognitieve gedragstherapie effectief is om vermoeidheidsklachten bij MS te reduceren (Pottgen et al., 2018; van den Akker et al., 2017; van Kessel et al., 2008). Sinds augustus 2021 is cognitieve gedragstherapie voor vermoeidheid opgenomen in de richtlijn Multiple sclerose (MS) (Nederlandse Vereniging van Revalidatieartsen, 2021).
In cognitieve gedragstherapie voor aanhoudende ernstige vermoeidheidsklachten worden de (uit de literatuur bekende) in stand houdende factoren getaxeerd en vervolgens beïnvloed met cognitief-gedragstherapeutische interventies. Dit artikel illustreert een dergelijke behandeling aan de hand van een geanonimiseerde casus. Deze behandeling vond plaats binnen de context van een multicenter randomised clinical trial, waarin een nieuw ontwikkelde blended versie – MS Fit, een combinatie van face-to-face en online cognitieve gedragstherapie – wordt vergeleken met face-to-face cognitieve gedragstherapie; verder wordt onderzocht of een boosterprogramma (MS Blijf Fit) de langetermijneffecten verbetert (Houniet-de Gier et al., 2020). Dit onderzoek is lopende.
Ons artikel wil de ontwikkelingen op het gebied van cognitief-gedragstherapeutische behandelmogelijkheden bij vermoeidheidsklachten onder de aandacht brengen. Het artikel richt zich (vooral) op de behandeling van vermoeidheid bij MS, maar ook op de vergelijkbare behandeling van vermoeidheid bij andere chronische somatische aandoeningen. Wij hopen clinici te enthousiasmeren om vermoeidheid te zien als een (in principe) behandelbaar probleem bij MS, maar ook bij andere aandoeningen. Om die reden wordt de behandeling stap voor stap toegelicht aan de hand van een casus, met functie- en betekenisanalyses (Korrelboom & ten Broeke, 2014).
MS en vermoeidheid
MS is een chronische neurologische aandoening, waarbij zenuwbanen in de hersenen en het ruggenmerg door ontstekingscellen worden aangetast. De ziekte ontstaat vaak tussen het 20ste en 40ste levensjaar. In Nederland komt de ziekte naar schatting bij 25.000 mensen voor (Loonstra et al., 2022). Symptomen variëren van motorische zwakte, sensorische stoornissen, balansproblemen, vermoeidheid, depressieve stemming tot pijn.
Vermoeidheid is een zeer frequent gerapporteerde klacht van MS-patiënten en wordt door een meerderheid van hen als een van de meest hinderlijke klachten ervaren (Barin et al., 2018). Ernstig vermoeide MS-patiënten hebben daarnaast meer beperkingen dan MS-patiënten zonder ernstige vermoeidheid (Fisk et al., 1994). De oorzaak van MS-gerelateerde vermoeidheid blijft ondanks wetenschappelijk onderzoek onduidelijk. Ziektespecifieke neurobiologische factoren kunnen aanhoudende vermoeidheidsklachten onvoldoende verklaren. De oorzaak is vermoedelijk multifactorieel van aard (Bol et al., 2009; Kos et al., 2008; Manjaly et al., 2019). Cognitieve en gedragsfactoren spelen een rol bij het aanhouden van ernstige vermoeidheid (van Kessel & Moss-Morris, 2006).
Marianne is een 39-jarige vrouw en sinds twee jaar bekend met MS. De diagnose kon worden gesteld na voorbijgaande duizeligheid gevolgd door een 'schub': een korte periode met ziekteactiviteit en neurologische uitval (zoals verlies van kracht of gevoel). Bij Marianne trokken de klachten, te weten gevoelsverlies in een van haar armen en een deel van het gezicht, weg maar de vermoeidheid bleef aanwezig. Desondanks lukte het Marianne om haar baan als beleidsadviseur te hervatten. Buiten het werk is zij echter te moe om tot betekenisvolle activiteiten te komen: zij sport niet meer, spreekt nauwelijks meer af met vrienden, en gaat ook met haar partner weinig de deur uit. Bij doorvragen blijkt ook haar baan beduidend meer moeite te kosten dan voorheen. Zij heeft moeite zich te concentreren en heeft het idee dat zij minder productief is.
Bij Marianne kan de vermoeidheid niet verklaard worden door een eventuele andere ziekte dan MS. Evenmin heeft Marianne psychische klachten die voldoen aan een DSM-5-classificatie welke de vermoeidheid beter kan verklaren, bijvoorbeeld een depressieve stoornis. Het onderscheid met burn-out valt op te maken uit het feit dat de vermoeidheid niet wordt toegeschreven aan werk en Marianne geen demotivatie of mentale distantie tot haar werk ervaart.
Behandelingen van MS-gerelateerde vermoeidheid
Soms wordt vermoeidheid medicamenteus behandeld, bijvoorbeeld met amantadine of modafinil. Omdat er echter onvoldoende bewijs is voor de effectiviteit hiervan, wordt in de richtlijn Multiple sclerose (MS) (2021) niet-medicamenteuze behandeling van MS-gerelateerde vermoeidheid geadviseerd. Onderzoek laat zien dat multidisciplinaire revalidatiebehandeling en energy conservation management niet of nauwelijks effectief zijn bij de behandeling van vermoeidheid (de Gier et al., 2020). Aerobe en/of fysieke training blijkt wel tot significante vermindering van vermoeidheid te leiden, maar de effecten werden onvoldoende klinisch relevant bevonden; gezien de intensiteit van de behandeling werd geconcludeerd dat deze interventie onvoldoende praktisch en duurzaam was als behandeling voor vermoeidheid bij MS (de Gier et al., 2020).
Verschillende studies hebben de effectiviteit van cognitieve gedragstherapie aangetoond als behandeling van MS-gerelateerde vermoeidheid (Pöttgen et al., 2018; van den Akker et al., 2017; van Kessel et al., 2008). In een recente meta-analyse werd de effect size van cognitieve gedragstherapie als middelgroot tot groot geschat (Harrison et al., 2021). In de studie van van den Akker en collega's (2017) bleek een deel van de behandelde mensen na behandeling niet langer ernstig vermoeid. Het idee is dat vermoeidheidsgerelateerde beperkingen dan ook afnemen. Uiteraard blijft MS aanwezig en andere MS-klachten kunnen uiteraard niet enkel vervelend zijn, maar eveneens tot beperkingen leiden. In ditzelfde onderzoek bleek echter dat op groepsniveau na één jaar de vermoeidheid opnieuw was toegenomen en dat er weer sprake was van ernstige vermoeidheid. De oorzaak van deze terugval is niet duidelijk en deze terugval wordt in andere studies niet gezien (Pöttgen et al., 2018; van Kessel et al., 2008). Momenteel wordt onderzocht of boostersessies na afloop van de reguliere behandeling het initiële behandeleffect kunnen bestendigen (Houniet-de Gier et al., 2020). In de hierna beschreven casus is het behandelprotocol gehanteerd dat gebruikt is in de studies van van den Akker en collega's (2017) en Houniet-de Gier en collega's (2020).
De richtlijn Multiple sclerose (MS) concludeert dat er voldoende significant en klinisch relevant effect is van cognitieve gedragstherapie. De richtlijn adviseert om als behandeling te kiezen voor cognitieve gedragstherapie of – ondanks de eerdergenoemde kanttekeningen – voor fysieke training.
Marianne heeft een controleafspraak in het ziekenhuis. Zij bespreekt de aanhoudende vermoeidheid met haar neuroloog. De neuroloog is op de hoogte van het wetenschappelijk onderzoek naar MS-gerelateerde vermoeidheid en verwijst haar voor cognitieve gedragstherapie. Marianne weet niet zo goed wat ze kan verwachten, maar staat open voor de verwijzing en is nieuwsgierig naar de mogelijkheden van cognitieve gedragstherapie.
Cognitieve gedragstherapie voor MS-gerelateerde vermoeidheid
Het cognitief-gedragstherapeutisch model van MS-gerelateerde vermoeidheid maakt onderscheid tussen uitlokkende en in stand houdende factoren van de vermoeidheid. Ziekteactiviteit van MS wordt als uitlokkende factor beschouwd. In onderzoek zijn verschillende in stand houdende factoren geïdentificeerd. Enkele factoren zijn specifiek voor MS, maar andere factoren worden ook gezien bij andere chronische somatische ziekten. Een evidence-based behandeling met het behandelprotocol zoals gebruikt in het eerdergenoemde onderzoek (Houniet-de Gier et al., 2020; van den Akker et al., 2017) begint met de taxatie van de aanwezige in stand houdende factoren.
Een onderscheid met taxatie middels het gevolgenmodel (van Rood & de Roos, 2017) is dat de bekende in stand houdende factoren systematisch worden nagevraagd, en dat de taxatie minder afhankelijk is van wat de patiënt aan informatie levert of kan leveren. Vooral bij therapeuten met beginnende kennis van de dynamiek van vermoeidheidsklachten kan dit het risico verkleinen op het missen van in stand houdende factoren of op het (te veel) waarde toekennen aan weinig relevante of irrelevante factoren. Een ander onderscheid kan zijn dat bij het genoemde behandelprotocol de mogelijkheid van herstel van ernstige vermoeidheid wordt benadrukt; dit verschil wordt relevanter wanneer het gevolgenmodel 'slechts' gebruikt wordt voor het behandelen van de gevolgen van vermoeidheid zonder de intentie om de vermoeidheid zelf te verminderen, zoals gangbaar was bij eerdere versies van het gevolgenmodel.
Na taxatie worden de in stand houdende factoren beïnvloed met een reeks specifiek voor vermoeidheid ontwikkelde cognitief-gedragstherapeutische interventies. Hierna worden de in stand houdende factoren van MS-gerelateerde vermoeidheid besproken en toegelicht aan de hand van de casus.
Overzicht van de behandeling
De behandeling hanteert in- en exclusiecriteria. In onderzoeksverband worden deze criteria strikt gehanteerd, terwijl in de klinische praktijk meer speelruimte bestaat. De volgende zaken zijn echter altijd van belang. Patiënten dienen ernstig vermoeid te zijn. Een score van 35 of hoger op de subschaal 'Ernst van de vermoeidheid' van de Checklist Individuele Spankracht (CIS-20) duidt op ernstige vermoeidheid (Worm-Smeitink et al., 2017). Mogelijke somatische of psychiatrische verklaringen van de vermoeidheid moeten worden uitgesloten. Somatische verklaringen kunnen bijvoorbeeld zijn: infecties, bloedarmoede of een afwijkende schildklierfunctie. Een psychiatrische verklaring kan bijvoorbeeld een ernstige depressie zijn. Comorbide psychische stoornissen hoeven geen belemmering te vormen als zij de vermoeidheid niet verklaren, bijvoorbeeld in geval van een sociale-angststoornis. Bij comorbiditeit is het belangrijk dat de patiënt zowel voldoende hinder heeft van vermoeidheid als daar behandeling voor wil. Wat betreft het beloop van MS worden verschillende varianten onderscheiden: remitting relapsing, primair progressief en secundair progressief. De behandeling kan bij elk van deze varianten geboden worden, maar er moet rekening gehouden worden met de mate van handicap, meer specifiek met de mobiliteit. Patiënten dienen (al dan niet met een hulpmiddel) zelfstandig te kunnen lopen. De behandeling is nog niet op effectiviteit onderzocht bij mensen die rolstoelgebonden zijn. Onderdelen van het protocol, zoals de opbouw van fysieke activiteiten, zouden dan aangepast moeten worden aan de mogelijkheden van de patiënt. Verder is de timing van de behandeling belangrijk. Na ziekteactiviteit is vermoeidheid een normaal verschijnsel; pas als deze vermoeidheid niet wegtrekt, is het zinvol om behandeling te overwegen. Een gelijktijdige, andersoortige behandeling voor vermoeidheid dient te worden vermeden.
In onderzoeksverband bestaat de behandeling uit maximaal 12 sessies, terwijl de blended behandeling bestaat uit twee face-to-facegesprekken (aan het begin en aan het einde) en uit drie tot vier gesprekken via beeldbellen, met de mogelijkheid tot e-mailcontact. Zowel de face-to-face- als de blended behandeling duren 20 weken. Boostersessies vinden plaats via beeldbellen rond 2 en 4 maanden na afloop van de behandeling. De behandeling werd gegeven door (in het protocol getrainde) psychologen.
De behandeling begint met de taxatie van de in stand houdende factoren. Vervolgens wordt uitleg gegeven over de behandeling. Eerst komt het cognitief-gedragstherapeutische model van vermoeidheid bij MS aan bod. Vervolgens wordt het (gepersonaliseerde) behandelplan besproken, waarbij de getaxeerde in stand houdende factoren worden toegelicht. Vaak kan dit plaatsvinden in de eerste behandelsessie. In de eerste en/of tweede behandelsessie worden doelen geformuleerd. In de resterende behandelsessies worden interventies gepleegd op de in stand houdende factoren. De in stand houdende factoren zijn: ontregeld slaap-waakritme, MS-gerelateerde emotionele problematiek, disfunctionele vermoeidheidsgerelateerde opvattingen, gerichtheid op vermoeidheid, afgenomen of ontregeld activiteitenniveau, ontbrekende of niet-passende sociale steun, en pijnklachten.
In de eerste behandelafspraak met Marianne worden de mogelijke in stand houdende factoren getaxeerd met behulp van vragenlijsten en een anamnese (Houniet-de Gier et al., 2020). Vervolgens wordt een op maat gemaakt behandelplan opgesteld en met Marianne besproken. De uitleg over het cognitief-gedragstherapeutisch model en over eerdere onderzoeksresultaten biedt zowel duidelijkheid als hoop op verbetering. Haar aanvankelijke hulpvraag was om te leren omgaan met de vermoeidheid, maar dit wordt nu aangescherpt tot het verminderen van de vermoeidheid. Gesproken wordt over 'normaal' moe zijn, vergelijkbaar met 'gezonde' mensen; uit onderzoek (zie eerder) blijkt immers dat dit voor een deel van de patiënten haalbaar is. Er is geen verband bekend tussen enerzijds de duur en ernst van MS, en anderzijds de mogelijkheid tot herstel van ernstige vermoeidheid.
Met Marianne wordt verkend wat 'normaal' moe zijn zou betekenen voor haar activiteitenniveau. Marianne wordt gevraagd concreet te maken welke activiteiten ze weer wil uitvoeren, hoe vaak, hoe lang en met wie, als ze weer normaal moe zou zijn. Dit worden de persoonlijke doelen in de behandeling. Hierbij moedigt de therapeut Marianne aan om niet te voorzichtig te zijn met het stellen van doelen uit angst voor teleurstellingen.
Ontregeld slaap-waakritme en slaapproblemen
Vermoeidheid kan in stand worden gehouden door een ontregeling van het slaap-waakritme en door slaapproblemen. Zo kan een patiënt in reactie op vermoeidheid eerder naar bed gaan of 's ochtends langer in bed blijven liggen. Geregeld slapen patiënten ook overdag of brengen ze veel tijd liggend door, in de hoop hierdoor minder moe te worden. Bij acute, normale vermoeidheid helpt rust inderdaad, maar bij aanhoudende vermoeidheid werkt het ontregeling van het slaap-waakritme in de hand en daarmee de vermoeidheid. Slaapstoornissen komen veel voor bij MS. Tot wel 40% van de MS-patiënten ervaart chronische slaapproblemen, die een versterkende rol kunnen spelen bij vermoeidheid en cognitieve en depressieve klachten (Braley & Boudreau, 2016).
Marianne gaat op werkdagen vaak eerder naar bed dan zij gewend was. Haar bedtijden zijn afhankelijk van de mate van vermoeidheid. Op vrije dagen blijft zij 's ochtends regelmatig langer in bed liggen. Overdag slaapt zij niet, maar de avonden brengt ze veelal liggend op de bank door. Marianne doet dit alles in de hoop enigszins te herstellen (zie figuur 1).
In de behandeling werd uitleg gegeven over de samenhang tussen slaap-waakritme en vermoeidheid. De uitleg motiveerde Marianne om vaste slaaptijden te hanteren en overdag niet meer te gaan liggen. Voor Marianne betekende dit dat zij voortaan iets later naar bed ging dan recentelijk het geval was. Het betreft feitelijk een milde slaaprestrictie. In de behandeling werd besproken wat hielp om 's avonds laat wakker te blijven.
Na enige weken merkte Marianne op dat het nieuwe slaapritme beviel en goed te doen was. Overigens droeg het vele liggen ook bij aan haar gerichtheid op de vermoeidheid, wat toont hoe verschillende in stand houdende factoren aan elkaar gerelateerd kunnen zijn. Zowel destijds in de behandeling als nu in dit artikel wordt gerichtheid op vermoeidheid later besproken.
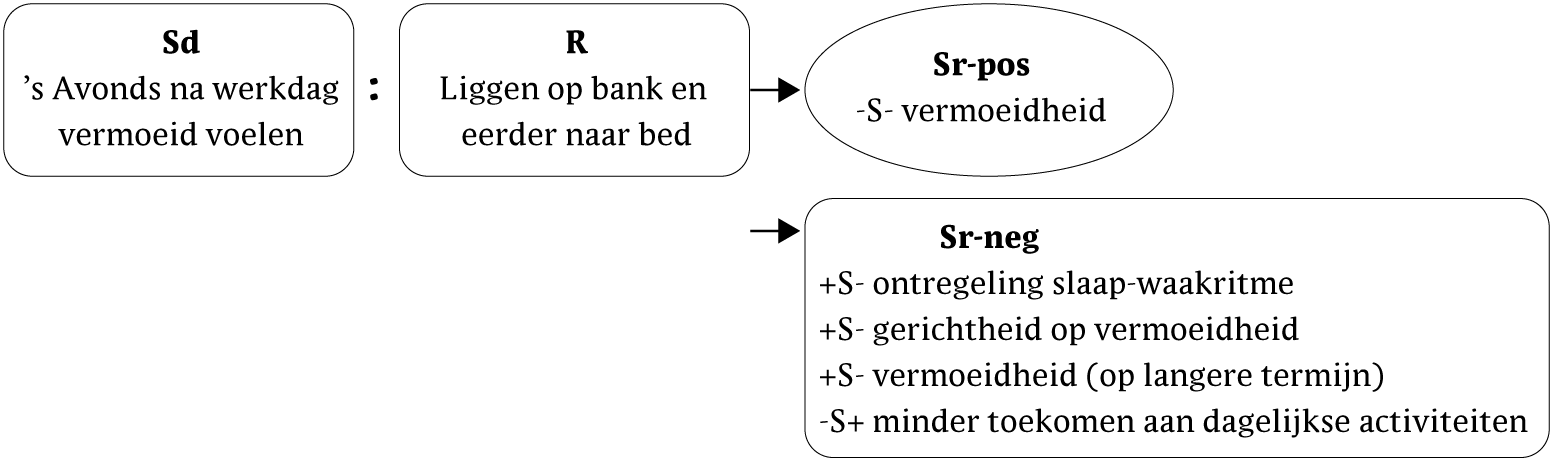
Figuur 1 Functieanalyse van 'slaapgedrag'
MS-gerelateerde emotionele problematiek
Angst en somberheid komen geregeld voor bij MS. Emotionele problemen kunnen zelfs dusdanig centraal staan in het leven van een patiënt dat er te weinig ruimte is voor een behandeling gericht op vermoeidheid. Emotionele problemen kunnen de vermoeidheid mede in stand houden. Net als bij andere progressieve aandoeningen, kan bij MS angst voor ziekteprogressie bestaan. Hoewel begrijpelijk, laat dit onverlet dat daarover disfunctionele opvattingen kunnen bestaan. Als (toenemende) vermoeidheid bijvoorbeeld wordt gezien als een voorspeller van ziekteprogressie, krijgt vermoeidheid een (extra) negatieve betekenis. Dit draagt bij aan gerichtheid op de vermoeidheid en kan leiden tot vermijding van inspanning.
Marianne is soms somber, maar dat lijkt vooral een gevolg te zijn van haar vermoeidheidsgerelateerde beperkingen, zoals het missen van sociale uitjes, waar zij te moe voor is. Niet zozeer somberheid, maar zorgen over haar veeleisende werk houden Marianne sterk bezig. Haar baan brengt vermoeidheid en op bepaalde momenten stress met zich mee. Zij is bang dat deze stress en vermoeidheid van invloed zijn op het beloop van de MS op lange termijn (zie figuur 2). Op korte termijn is zij niet bang voor ziekteprogressie, waardoor er geen evident vermijdingsgedrag ten aanzien van stress en vermoeidheid lijkt te bestaan, zoals het vermijden van 'uitdagingen' op het werk. Wel leidt haar verwachting tot (min of meer respondent) tobben over werkgerelateerde stress en vermoeidheid, maar ook tot (min of meer operant) piekeren over aanpassing van haar huidige werk of zoeken naar ander werk. Het getob en gepieker verstoort 's nachts haar slaap. Bovendien komt de vermoeidheid nog centraler te staan in haar leven door haar gepieker erover. In haar beleving brengt het piekeren haar niets positiefs. Het piekeren stelt echter een ongewilde en ongewenste beslissing over aanpassing van werk uit (zie figuur 3).
In de behandeling werd haar opvatting expliciet gemaakt: 'Stress en vermoeidheid leiden tot meer ontstekingen in het zenuwstelsel en daarmee tot progressie van MS.' Marianne was echter niet volledig overtuigd van de juistheid van haar opvatting. Dit gaf ruimte om te bespreken hoe zij haar verwachting kon toetsen. Zij besloot om die voor te leggen aan een arts in wie zij vertrouwen had. Toen deze arts aangaf de literatuur over deze kwestie te zijn ingedoken en onvoldoende bewijs voor haar opvatting te hebben gevonden, voelde Marianne zich serieus genomen. Ze begreep dat er enige aanwijzingen zijn voor de negatieve invloed van chronische stress op MS, maar niet voor die van kortdurende stress of van vermoeidheid. Deze informatie corrigeerde haar te eenzijdige opvatting en stelde haar gerust. De negatieve, gevaarlijke betekenis van vermoeidheid zwakte aanzienlijk af, terwijl de betekenis toenam dat vermoeidheid een weliswaar vervelend, maar niet bedreigend fenomeen is. Dit gaf minder reden tot piekeren, wat het slapen ten goede kwam.
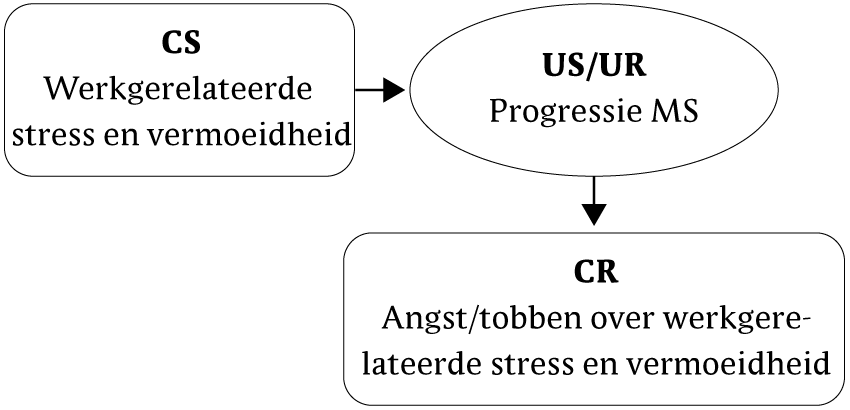
Figuur 2 Betekenisanalyse van angst voor ziekteprogressie
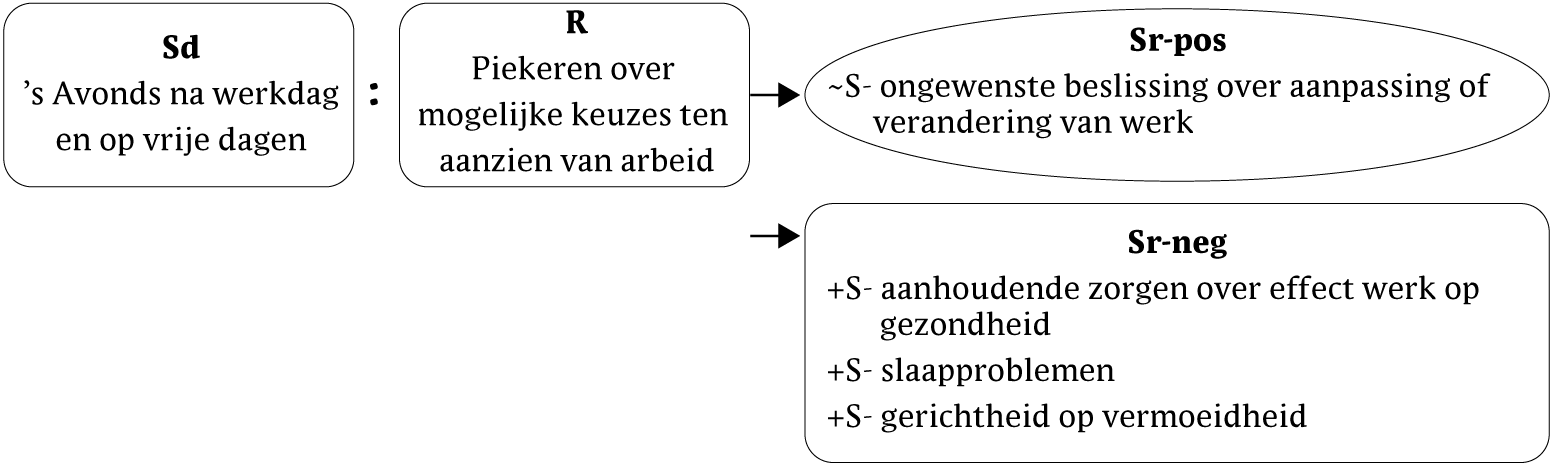
Figuur 3 Functieanalyse piekeren over stress en vermoeidheid
Disfunctionele vermoeidheidsgerelateerde opvattingen
Als vermoeidheid wordt toegeschreven aan MS of aan blijvende lichamelijke schade, kan dat impliceren dat vermoeidheid een onveranderbaar gegeven is. Een gevoel van onvermogen om vermoeidheid te beïnvloeden is een in stand houdende factor van diezelfde vermoeidheid. Behalve een dergelijke somatische attributie, schrijven MS-patiënten vermoeidheid overigens (ook) toe aan andere factoren, zoals piekeren of een druk leven. Catastrofale opvattingen over de vermoeidheid, bijvoorbeeld het niet kunnen verdragen van de vermoeidheid of dat de vermoeidheid het ziekteproces negatief beïnvloedt, hangen samen met ernst van de vermoeidheid (zie de vorige paragraaf en figuur 2). Niet-accepterende opvattingen kunnen leiden tot het negeren van vermoeidheid en overbelasting, wat vervolgens vermoeidheid weer in stand kan houden. Veranderingen in opvattingen blijken een belangrijke mediërende rol te spelen in het effect van cognitieve gedragstherapie bij aanhoudende ernstige vermoeidheidsklachten bij MS (Knoop et al., 2012), maar ook bij andere chronische somatische aandoeningen, zoals diabetes mellitus type 1 (Menting, Tack, Donders et al., 2018), chronische myeloïde leukemie (Hyland et al., 2022) of tijdens de palliatieve behandeling van kanker (Poort et al., 2021).
Bij Marianne is de vermoeidheid ontstaan in dezelfde periode dat de diagnose MS gesteld werd. Bij gebrek aan betere verklaringen schrijft zij de vermoeidheid toe aan haar ziekte. De psycho-educatie en het formuleren van doelen aan het begin van de behandeling droegen niet enkel bij aan het motiveren van Marianne voor de behandeling. Het zijn ook (verbale) cognitieve interventies gericht op het beïnvloeden van de bij Marianne aanwezige opvatting dat de vermoeidheid een (min of meer) onlosmakelijk onderdeel is van haar chronische ziekte en dat de vermoeidheid weinig of niet te beïnvloeden is (zie figuur 4). Dit is echter slechts een eerste maar noodzakelijke stap. Een succesvolle behandeling zal in veel gevallen van doorslaggevende betekenis zijn om ervan overtuigd te raken dat haar vermoeidheid beïnvloedbaar is. De behandeling in haar geheel kan daarmee gezien worden als een gedragsexperiment.
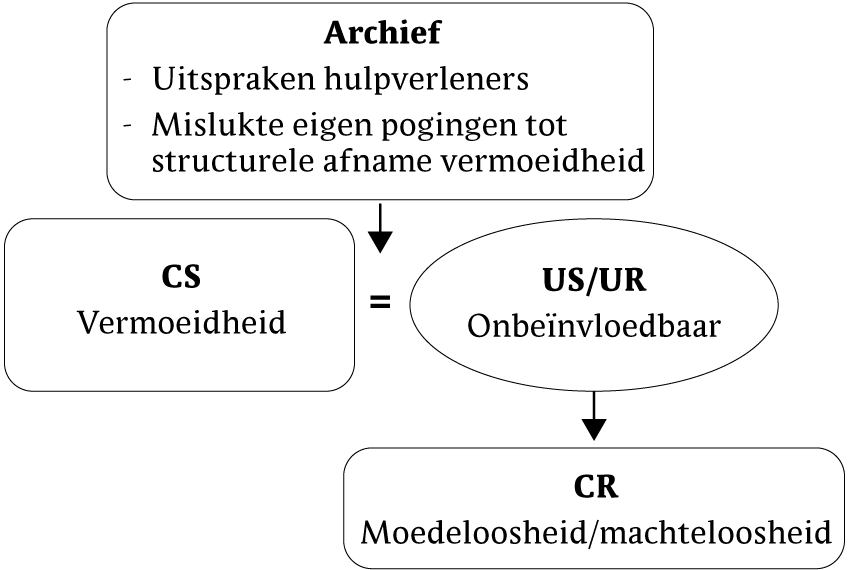
Figuur 4 Prototypische betekenisanalyse van opvattingen over de beïnvloedbaarheid van aanhoudende ernstige vermoeidheid
Bij Marianne is er echter enig besef dat zij toch enige invloed heeft op haar vermoeidheid: zij realiseert zich dat zij gedurende het werk de vermoeidheid min of meer bewust negeert, voordat zij 's avonds uitgeput instort. Marianne heeft daar echter haar redenen voor. Ze wil voorkomen dat ze 'vrijwillig' toegeeft aan de vermoeidheid (zie figuur 5).
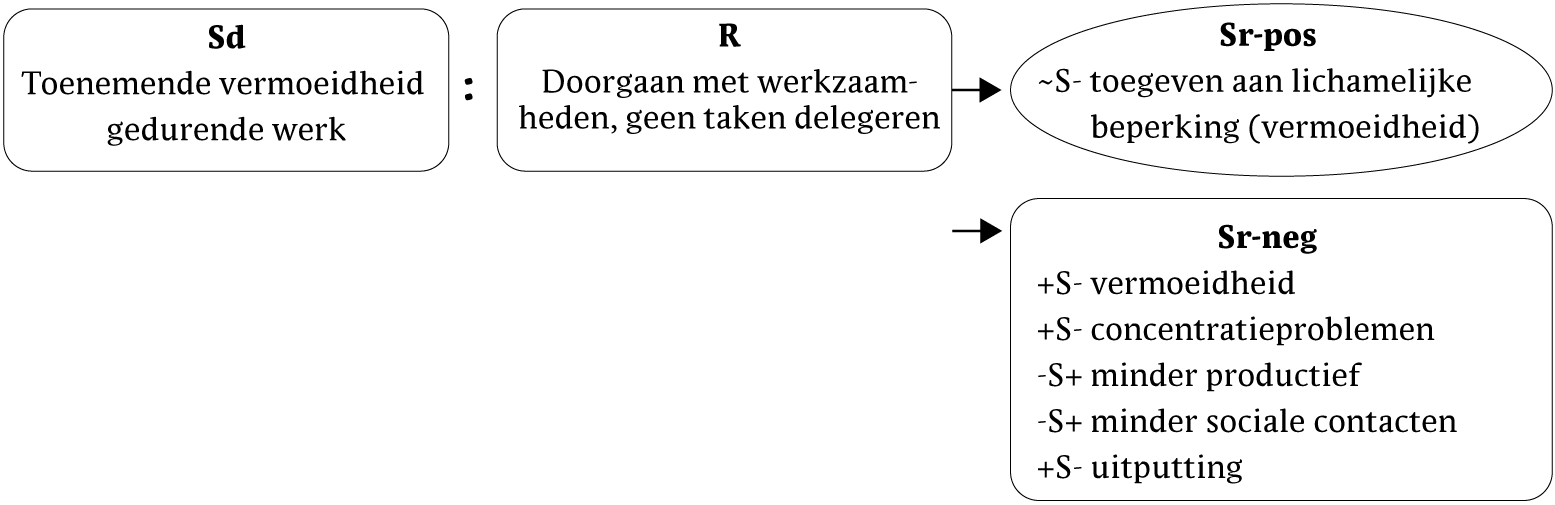
Figuur 5 Functieanalyse van het negeren van vermoeidheid
Mariannes leergeschiedenis is van belang om de functie van het gedrag te begrijpen. Zij is geboren met een zichtbare afwijking aan haar arm en lijkt te hebben geleerd zich niets aan te trekken van lichamelijke beperkingen, iets wat zij associeert met zwakte (zie figuur 6).
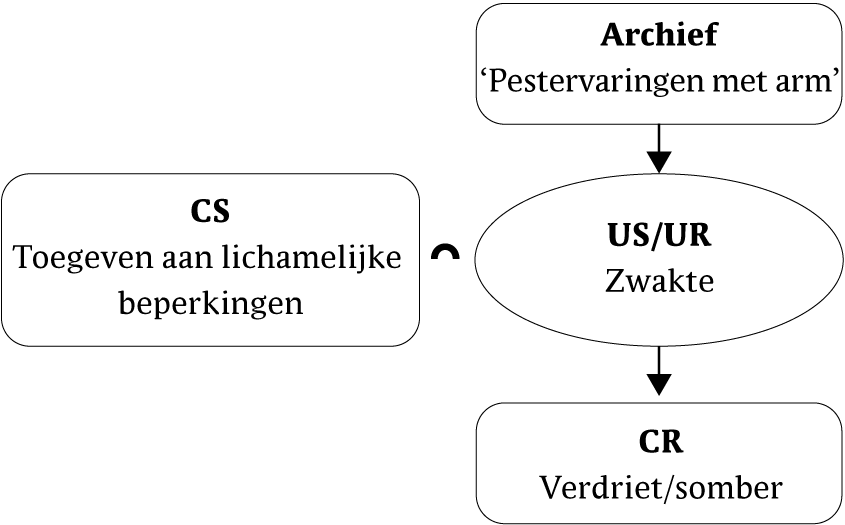
Figuur 6 Betekenisanalyse van toegeven aan vermoeidheid
Op school richtte Marianne zich op het behalen van goede cijfers, nu geeft zij prioriteit aan haar carrière. Dit alles uit zich in niet-accepterende automatische gedachten in reactie op vermoeidheid op het werk. De niet-accepterende gedachten rond de vermoeidheid worden in de behandeling geproblematiseerd, waarbij de nadruk ligt op het hiermee gepaard gaande gedrag, namelijk het negeren van de vermoeidheid (zie figuur 5). Marianne probeert daarmee haar werk vol te houden, maar dat lukt slechts met veel moeite. Bovendien draagt het bij aan uitputting, wat het steeds lastiger maakt om haar werk te blijven doen.
Eenmaal bewust(er) van de feitelijke negatieve consequenties, staat Marianne open voor een andere aanpak (die hierna beschreven wordt in de paragraaf 'Afgenomen en ontregeld activiteitenniveau'). Daarbij is essentieel dat de behandeling als doel heeft om de vermoeidheid te laten afnemen. Dit betekent dat een andere omgang met de vermoeidheid een tijdelijk karakter heeft, met als doel om te herstellen, onder het motto 'één stap terug om twee stappen vooruit te zetten' (voor de uitwerking hiervan: zie de paragraaf over het activiteitenniveau). Deze zienswijze vat Marianne samen in een helpende gedachte, waaraan zij zichzelf kan herinneren op het werk.
De hiervoor beschreven interventie is voor Marianne voldoende om de belangrijkste bekrachtiger van het disfunctionele gedrag in een ander daglicht te zien. Daarmee is een interventie gericht op het zelfbeeld niet vereist, maar kan toch gedragsverandering plaatsvinden en daarmee een in stand houdende factor van de vermoeidheid (sneller) worden beïnvloed.
Gerichtheid op vermoeidheid
Aandacht voor vermoeidheid kan de perceptie van vermoeidheid versterken. Dit kan een gevolg zijn van overt gedrag, zoals praten over de vermoeidheid, maar ook van covert gedrag, zoals in gedachten met vermoeidheid bezig zijn of het vermoeide gevoel gebruiken om te beslissen om wel of niet een activiteit te ondernemen. De gerichtheid op vermoeidheid kan een gevolg zijn van angst dat vermoeidheid een voorspeller is van ziekteprogressie. Ook kan het zijn aangeleerd in eerder gevolgde behandelingen voor vermoeidheid, waarin vermoeidheidssignalen niet zelden als uitgangspunt worden genomen voor het al dan niet ondernemen van een activiteit. In zulke gevallen is het vaak verwarrend voor een patiënt als deze bij een cognitieve gedragstherapie juist een andere aanpak krijgt aangeleerd.
Een ander punt van aandacht is de registratie van vermoeidheidsklachten. In cognitieve gedragstherapie is terecht een belangrijke rol weggelegd voor registratieopdrachten. Als vermoeidheid echter (regelmatig of zelfs continu) wordt geregistreerd, draagt dit juist bij aan de gerichtheid op de vermoeidheid. Metingen van vermoeidheidsklachten kunnen om die reden beter worden uitgevoerd met incidentele afname van een vragenlijst, zoals de CIS-20.
Gerichtheid op vermoeidheid is op verschillende manieren te conceptualiseren. Het kan een min of meer onvrijwillige respons zijn (zie de CR in figuur 2). Geregeld is de gerichtheid een (vaak onopgemerkt) gevolg van min of meer intentioneel gedrag (zie de Sr-neg in eerdere functieanalyses en zie ook figuur 7). In aansluiting hierop wordt alternatief gedrag aangeleerd.
In de avonden en op vrije dagen doet Marianne, in haar eigen woorden, 'niet zoveel'. Vanwege een gebrek aan afleiding dringt de vermoeidheid zich nadrukkelijk aan haar op. Dit zijn niet toevalligerwijs ook de momenten waarop zij vaak tobt en piekert over haar werk, met in haar achterhoofd het veronderstelde verband tussen stress, vermoeidheid en progressie van de MS. In de behandeling wordt de uitleg over het verband tussen aandacht en perceptie niet alleen verbaal gegeven, maar krijgt Marianne ook de kans om dit te ervaren. Marianne wordt gevraagd om met haar ogen dicht te letten op geluiden die zij ter plekke kan horen. Zij merkt op zich bewust te zijn van het tikken van de klok en van het geroezemoes op de gang. In een tweede oefening wordt haar gevraagd gedurende een minuut de aandacht op haar tenen te houden, waarna zij lichamelijke sensaties opmerkt waarvan zij zich eerder niet bewust was.
Marianne kan aanvankelijk geen voorbeelden noemen uit haar dagelijks leven waarin zij haar aandacht op de vermoeidheid richt. Dat lukt haar wel nadat enkele adviezen worden besproken waarmee zij haar voordeel kan doen, bijvoorbeeld met haar partner afspreken niet meer over vermoeidheid te praten, maar in plaats daarvan over andere zaken te spreken (zie figuur 7). Ook wordt besproken om afleiding te zoeken als zij op rustige momenten merkt in gedachten met de vermoeidheid bezig te zijn. Nadrukkelijk wordt dit besproken in positieve termen ('verleggen van de aandacht') en niet in negatieve termen ('niet denken aan vermoeidheid'), teneinde het paradoxale wittebeereffect te voorkomen.
In latere behandelsessies (vaak vroeg in de behandeling en bij Marianne vanaf sessie 3) past de therapeut zijn taalgebruik aan om te voorkomen dat in de gesprekken alsnog impliciet over de vermoeidheid wordt gesproken. In plaats daarvan staat centraal hoe Marianne de behandeladviezen toepast en welke vooruitgang zij boekt.
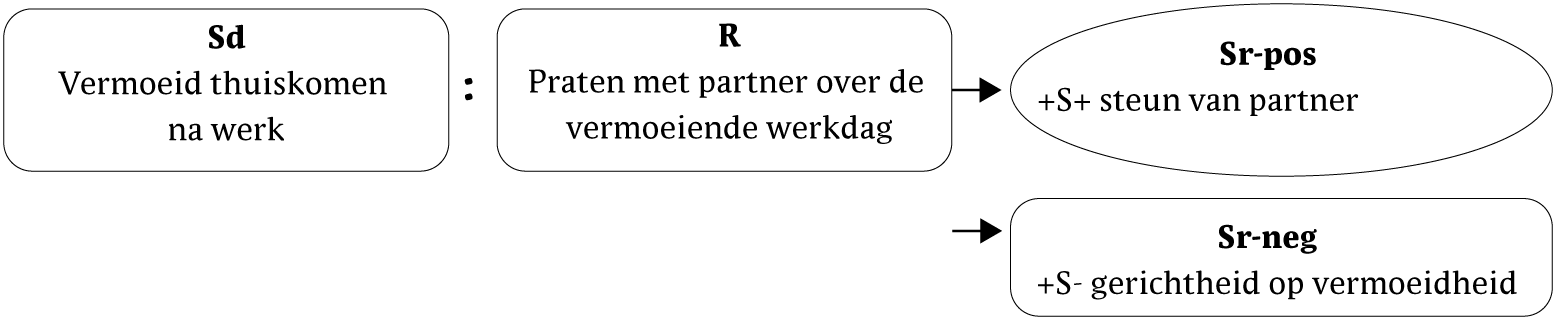
Figuur 7 Functieanalyse van gerichtheid op vermoeidheid (zie ook eerdere functieanalyses)
Afgenomen en ontregeld activiteitenniveau
Bij ernstig vermoeide mensen zijn er twee soorten activiteitenpatronen te onderscheiden die op verschillende wijzen de vermoeidheid in stand kunnen houden: (1) een relatief activiteitenniveau, en (2) een laag actief patroon.
Bij een relatief activiteitenniveau kan het activiteitenniveau gedurende de dag en week sterk wisselend zijn. Perioden met piekbelasting kunnen worden gevolgd door (noodgedwongen) rust. Een sterke wisseling in activiteitenniveau hangt niet zelden samen met niet-accepterende cognities, waarbij met frustratie en 'verzet' op de vermoeidheid gereageerd wordt. Bij als belangrijk gepercipieerde activiteiten (Sd) wordt vermoeidheid genegeerd (R), teneinde te voorkomen dat een dergelijke activiteit niet uitgevoerd wordt of niet kan worden afgemaakt (~S-). Een dergelijke belangrijke activiteit niet uitvoeren of niet afmaken (CS) activeert vaak een negatief zelfbeeld (US/UR-representatie) en roept vaak verdriet of somberheid (CR) op. Dit gedragspatroon leidt echter tot uitputting, 'gedwongen rust' en houdt vermoeidheid daarmee in stand.
Als er vrijwel voortdurend (Sd) sprake is van weinig lichamelijke inspanning en veel rust (R), dan wordt dit als een laag actief patroon bestempeld. 'Laag actieven' proberen (totale) uitputting te voorkomen (~S-), maar op langere termijn houdt hun patroon vermoeidheid juist in stand.
In de behandeling wordt het activiteitenniveau geleidelijk aan vergroot. Relatief actieven zullen eerst een gelijkmatig activiteitenniveau moeten bewerkstelligen, om het ontregelen te doorbreken en ruimte te creëren voor een systematische opbouw van fysieke activiteiten. Vaak is dat wandelen of fietsen, maar in principe kan het elke vorm van activiteit zijn die toegankelijk is en systematisch kan worden opgebouwd.
Laag actieven beginnen direct met een systematische opbouw van fysieke activiteiten. In de loop van enkele weken neemt het activiteitenniveau stap voor stap toe. Deze interventie kan als exposure aan lichamelijke inspanning beschouwd worden. Zo kan iemand ervaren dat hij of zij klaarblijkelijk meer inspanning over langere tijd kan tolereren, wat uiteraard haaks staat op de (al dan niet impliciete) opvatting dat de vermoeidheid een hoger activiteitenniveau over langere tijd onmogelijk maakt.
Uit onderzoek bij het chronisch-vermoeidheidssyndroom (Wiborg et al., 2010) en vermoeidheidsbehandelingen bij palliatieve kanker (Poort et al., 2021) blijkt het effect van een dergelijk beweegprogramma met name te worden verklaard door veranderingen in cognities, en niet zozeer door een verbeterde lichamelijke conditie.
Marianne heeft een relatief actief activiteitenniveau. Op werkdagen is zij actief, waarna zij 's avonds instort. Zij heeft vier werkdagen van 9 uur. Haar vrije dag gebruikt zij als 'hersteldag'. Ook in de weekenden is zij aanzienlijk minder actief dan op werkdagen. In de behandeling worden deze schommelingen gevisualiseerd in een grafiek. Marianne was zich al enige mate bewust van haar wisselende activiteitenniveau en herkent zich in het geschetste beeld. De eerdere interventies hebben haar doen beseffen dat haar niet-accepterende gedachten en gedragingen bijdragen aan de afwisseling van piekbelasting met min of meer gedwongen rust (zie functieanalyse in figuur 5). Marianne gaat dit patroon doorbreken door haar dagen gelijkmatiger in te delen. Dit lukt haar zelfs zonder minder te hoeven werken. In plaats daarvan deelt zij haar werkzaamheden handiger in en neemt ze tijdens vergaderingen een poos minder het voortouw.
Zulke relatief kleine wijzigingen creëren een gevoel van ruimte bij Marianne. Dit is het sein om te starten met het verhogen van haar activiteitenniveau. Zij gaat dagelijks twee keer wandelen, te beginnen met twee keer 10 minuten. Dit aantal minuten bouwt zij aan de hand van enkele principes in de loop van de weken stap voor stap en systematisch op. De opbouw verloopt echter niet zonder moeilijkheden. Ze moet ervoor blijven waken dat ze voldoende ruimte in haar werkdagen houdt om aan het beweegprogramma toe te komen. In de behandeling worden de opbouw en de moeilijkheden besproken.
Gaandeweg neemt bij Marianne het gevoel toe dat zij meer kan. Dit kan geconceptualiseerd worden als een verschuiving in de opvattingen over de eigen lichamelijke mogelijkheden. Gaandeweg de behandeling heeft de aanvankelijk geïnhibeerde betekenis dat Marianne over significante lichamelijke mogelijkheden beschikt aan kracht gewonnen (zie figuur 8). Zodra zij dagelijks twee keer bijna 50 minuten wandelt en duidelijk merkt dat haar mogelijkheden zijn toegenomen, wordt zij aangemoedigd om haar persoonlijke doelen te realiseren. Daar blijkt zij al enigszins mee te zijn begonnen. Een voorbeeld is om 's avonds samen met haar partner de hond uit te laten. Bij het realiseren van haar doelen kan Marianne gebruikmaken van dezelfde principes als waarmee zij haar beweegprogramma heeft uitgevoerd.
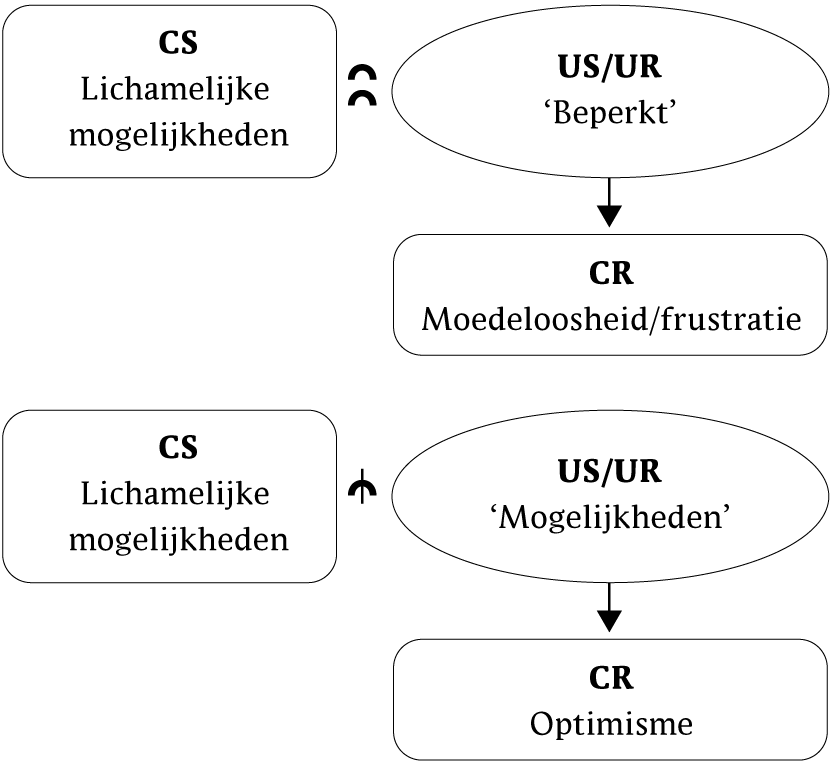
Figuur 8 Prototypische betekenisanalyse van de perceptie van lichamelijke mogelijkheden bij aanhoudende ernstige vermoeidheidsklachten (bij aanvang van behandeling)
Ontbrekende of niet-passende sociale steun
Ervaren onbegrip voor vermoeidheid, of juist overbezorgdheid en de neiging van anderen om zaken uit handen te nemen, kunnen vermoeidheid in stand houden. Ook schaamtegevoelens over (de gevolgen van) MS lijken gerelateerd aan vermoeidheid.
Marianne ervaart nauwelijks onbegrip van anderen. Vermoedelijk komt dit doordat zij probeert niets te laten merken aan anderen. Op het werk weet men niet van de moeite die het haar kost om het werk vol te houden. Van afspreken met vriendinnen komt het weinig, maar daar hebben zij begrip voor. Marianne hoort van hen vooral dat ze beter voor zichzelf moet zorgen, maar ervaart zulke uitspraken niet als vervelende bemoeienis. Haar partner steunt haar waar hij dat nodig vindt, zonder structureel zaken over te nemen. In het begin van de behandeling komt haar partner mee. Uitleg over de behandeling en zijn eventuele rol daarin helpen om zijn al aanwezige begrip te vergroten. Marianne blijkt daar veel aan te hebben en zich thuis vrij te voelen om de behandeladviezen toe te passen.
Pijn
MS kan gepaard gaan met pijnklachten, die vervolgens een negatieve invloed hebben op de vermoeidheid. Disfunctionele opvattingen over en gerichtheid op de pijn kunnen belemmerende factoren zijn bij de behandeling van de vermoeidheid, bijvoorbeeld bij de opbouw van activiteiten. In dat geval is het zinvol om interventies uit te voeren om de gevolgen van de pijn zo minimaal mogelijk te houden. Dit kan door het uitdagen van catastroferende opvattingen over de pijn en oefenen met het verleggen van de aandacht weg van de pijn.
Marianne heeft niet of nauwelijks last van pijnklachten. Bij flinke vermoeidheid kan ze wat gevoelsverlies en tintelingen in haar arm merken, maar dat voelt niet als pijn. Omdat deze mogelijke in stand houdende factor niet bij Marianne speelt, is het geen onderdeel van haar behandeling.
De behandeling van Marianne bedroeg tien sessies gedurende 5 maanden. Haar score op de CIS-20 subschaal 'Ernst van de vermoeidheid' is in vergelijking met vóór de behandeling sterk afgenomen en is vergelijkbaar met de gemiddelden uit de normgroep 'gezonden'. Marianne is niet langer ernstig moe. Boostersessies vonden plaats na 2 en na 4 maanden. Een jaar na de behandeling bleek de winst nog altijd behouden te blijven (zie figuur 9). Terugval bleef uit. Marianne kan weer verder met haar leven, mét MS maar zónder hinderlijke vermoeidheid.
Bij de boostersessies werd vooral besproken wat zij gedaan (of juist niet gedaan) had om de winst te behouden. Normale schommelingen in vermoeidheid deden zich uiteraard voor, maar Marianne kon over een langere periode ervaren dat (1) een kortstondige toename van vermoeidheid geen teken van terugval was, en dat (2) zij voldoende kennis en vaardigheden had om effectief met vermoeidheid om te gaan. Vermoeidheid heeft daarmee een andere betekenis gekregen, wat geverbaliseerd kan worden in andere opvattingen over de vermoeidheid (zie figuur 9).
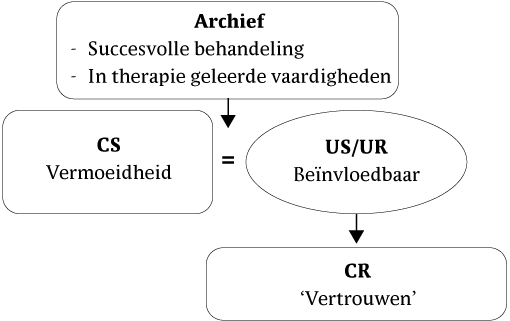
Figuur 9 Prototypische betekenisanalyse van vermoeidheid na succesvolle behandeling
Vermoeidheid als transdiagnostische klacht
De oplettende lezer zal in de hier besproken behandeling veel elementen herkennen uit het behandelprotocol voor het chronische-vermoeidheidssyndroom (ME/CVS) (Knoop & Bleijenberg, 2017). Dit protocol vormt de basis voor de behandelprotocollen voor ernstige vermoeidheid bij een reeks somatische aandoeningen, bijvoorbeeld na behandeling van kanker (Gielissen et al., 2006), bij diabetes mellitus type 1 (Menting et al., 2017), een infectieziekte zoals Q-koorts (Keijmel et al., 2017), een spierziekte zoals facioscapulohumerale spierdystrofie (Voet et al., 2014) en bij MS (van den Akker et al., 2017).
Deze behandelprotocollen bleken bij gerandomiseerde en gecontroleerde studies effectief en te leiden tot een afname van moeheid en (in vrijwel alle studies) van vermoeidheidsgerelateerde beperkingen. Los van enkele ziektespecifieke interventies gericht op verwerking en omgaan met specifieke aspecten van de aandoening, bestaat de behandeling voornamelijk uit generieke interventies die hetzelfde zijn bij elke aandoening. Voor de uitvoerende cognitief gedragstherapeut betekent dit dat ziektespecifieke kennis waardevol is, maar niet doorslaggevend om de behandeling te kunnen geven.
Uit recente studies blijken steeds meer aanwijzingen dat vermoeidheid meer als een transdiagnostisch symptoom beschouwd kan worden, in plaats van als een ziektespecifiek symptoom (Goërtz et al., 2021; Menting, Tack, Bleijenberg et al., 2018). De ernst van vermoeidheidsklachten lijkt beter verklaard te worden door transdiagnostische gedragsfactoren dan door ziekteafhankelijke factoren (Goërtz et al., 2021; Menting, Tack, Bleijenberg et al., 2018). In een recente studie, waarin vier randomised clinical trials naar cognitieve gedragstherapie voor vermoeidheid bij ME/CVS, vermoeidheid na Q-koorts, bij diabetes mellitus type 1 en bij MS werden vergeleken, bleek dat de voorspellende, modererende en mediërende rol van cognitieve en gedragsmatige factoren in de behandeling van vermoeidheid vergelijkbaar waren over alle aandoeningen (de Gier et al., 2023). Ook dit is een aanwijzing dat de behandeling van vermoeidheid bij verschillende aandoeningen op dezelfde processen inwerkt en dat cognitieve gedragstherapie voor vermoeidheid dus transdiagnostisch ingezet kan worden. Deze bevindingen sluiten aan bij transdiagnostische ontwikkelingen op andere probleemgebieden dan vermoeidheid (zie: Korrelboom, 2021).
Het voorgaande mag de cognitief gedragstherapeut beschouwen als een aanmoediging om vermoeidheid te zien als een behandelbare klacht binnen een breed scala aan chronische somatische aandoeningen; een klacht waarbij herstel of reductie van ernstige vermoeidheid voor een deel van de patiënten een reëel perspectief is.
Literatuur
- Barin, L., Salmen, A., Disanto, G., Babačić, H., Calabrese, P., Chan, A., Kamm, C. P., Kesselring, J., Kuhle, J., Gobbi, C., Pot, C., Puhan, M. A., & von Wyl, V. (2018). The disease burden of multiple sclerosis from the individual and population perspective: Which symptoms matter most? Multiple Sclerosis and Related Disorders, 25, 112-121.
- Bol, Y., Duits, A. A., Hupperts, R. M., Vlaeyen, J. W., & Verhey, F. R. (2009). The psychology of fatigue in patients with multiple sclerosis: A review. Journal of Psychosomatic Research, 66, 3-11.
- Braley, T. J., & Boudreau, E. A. (2016). Sleep disorders in multiple sclerosis. Current Neurology and Neuroscience Reports, 16, 1-8.
- de Gier, M., Beckerman, H., Knoop, H., & de Groot, V. (2020). Behandeling van MS-gerelateerde vermoeidheid: Recente inzichten. Tijdschrift voor Neurologie & Neurochirurgie, 121, 236-241.
- de Gier, M., Picariello, F., Slot, M., Janse, A., Keijmel, S., Menting, J., Worm-Smeitink, M., Beckerman, H., de Groot, V., Moss-Morrisc, R., & Knoop, H. (2023). The relation between cognitive-behavioural responses to symptoms in patients with long term medical conditions and the outcome of cognitive behavioural therapy for fatigue – A secondary analysis of four RCTs. Behaviour Research and Therapy, 161, 104243.
- Fisk, J. D., Pontefract, A., Ritvo, P. G., Archibald, C. J., & Murray, T. J. (1994). The impact of fatigue on patients with multiple sclerosis. Canadian Journal of Neurological Sciences, 21, 9-14.
- Gielissen, M. F., Verhagen, S., Witjes, F., & Bleijenberg, G. (2006). Effects of cognitive behavior therapy in severely fatigued disease-free cancer patients compared with patients waiting for cognitive behavior therapy: A randomized controlled trial. Journal of Clinical Oncology, 24, 4882-4887.
- Goërtz, Y. M. J., Braamse, A. M. J., Spruit, M. A., Janssen, D. J. A., Ebadi, Z., van Herck, M., Burtin, C., Peters, J. B., Sprangers, M. A. G., Lamers, F., Twisk, J. W. R., Thong, M. S. Y., Vercoulen, J. H., Geerlings, S. E., Vaes, A. W., Beijers., R. J. H. C. G., van Beers, M., Schols, A. M. W. J., Rosmalen, J. G. M., & Knoop, H. (2021). Fatigue in patients with chronic disease: Results from the population-based Lifelines Cohort Study. Scientific Reports, 11, 1-12.
- Harrison, A. M., Safari, R., Mercer, T., Picariello, F., van der Linden, M. L., White, C., Moss-Morris, R., & Norton, S. (2021). Which exercise and behavioural interventions show most promise for treating fatigue in multiple sclerosis? A network meta-analysis. Multiple sclerosis, 27(11), 1657-1678.
- Houniet-de Gier, M., Beckerman, H., van Vliet, K., Knoop, H., & de Groot, V. (2020). Testing non-inferiority of blended versus face-to-face cognitive behavioural therapy for severe fatigue in patients with multiple sclerosis and the effectiveness of blended booster sessions aimed at improving long-term outcome following both therapies: Study protocol for two observer-blinded randomized clinical trials. Trials, 21, 1-14.
- Hyland, K. A., Nelson, A. M., Eisel, S. L., Hoogland, A. I., Ibarz-Pinilla, J., Sweet, K., Jacobsen, P. B., Knoop, H., & Jim, H. S. (2022). Fatigue perpetuating factors as mediators of change in a cognitive behavioral intervention for targeted therapy-related fatigue in chronic myeloid leukemia: A pilot study. Annals of Behavioral Medicine, 56, 137-145.
- Keijmel, S. P., Delsing, C. E., Bleijenberg, G., van der Meer, J. W., Donders, R. T., Leclercq, M., Kampschreur, L. M., van den Berg, M., Sprong, T., Nabuurs-Franssen, M. H., Knoop, H., & Bleeker-Rovers, C. P. (2017). Effectiveness of long-term doxycycline treatment and cognitive-behavioral therapy on fatigue severity in patients with Q fever fatigue syndrome (Qure Study): A randomized controlled trial. Clinical Infectious Diseases, 64, 998-1005.
- Knoop, H., & Bleijenberg, G. (2017). Protocollaire behandeling van patiënten met het chronischevermoeidheidssyndroom. In G. P. J. Keijsers, A. van Minnen, M. J. P. M. Verbraak, C. A. L. Hoogduin, & P. M. G. Emmelkamp (Eds.), Protocollaire behandelingen voor volwassenen met psychische klachten: Boek 3 (pp. 163-193). Boom.
- Knoop, H., van Kessel, K., & Moss-Morris, R. (2012). Which cognitions and behaviours mediate the positive effect of cognitive behavioural therapy on fatigue in patients with multiple sclerosis? Psychological Medicine, 42, 205-213.
- Korenromp, I. H., Meeus, M., & Bleijenberg, G. (2012). Dutch language area definition of chronic fatigue. Nederlands Tijdschrift voor Geneeskunde, 156, A4403-A4403.
- Korrelboom, K. (2021). Behandelen vanuit een transdiagnostisch perspectief. In E. ten Broeke, K. Korrelboom, M. Verbraak, & S. Meijer (Eds.), Praktijkboek geïntegreerde cognitieve gedragstherapie: Protocollaire behandelingen op maat (pp. 701-721). Uitgeverij Coutinho.
- Korrelboom, C. W., & ten Broeke, E. (2014). Geïntegreerde cognitieve gedragstherapie: Handboek voor theorie en praktijk. Uitgeverij Coutinho.
- Kos, D., Kerckhofs, E., Nagels, G., D'hooghe, M. B., & Ilsbroukx, S. (2008). Origin of fatigue in multiple sclerosis: Review of the literature. Neurorehabilitation and Neural Repair, 22, 91-100.
- Loonstra, F. C., de Ruiter, L. R., Doesburg, D., Lam, K. H., van Lierop, Z. Y., Moraal, B., Strijbis, E. M. M., Killestein, J., & Uitdehaag, B. M. (2022). Project Y: The search for clues explaining phenotype variability in MS. Multiple Sclerosis and Related Disorders, 57, 103337.
- Manjaly, Z. M., Harrison, N. A., Critchley, H. D., Do, C. T., Stefanics, G., Wenderoth, N., Lutterotti, A., Müller, A., & Stephan, K. E. (2019). Pathophysiological and cognitive mechanisms of fatigue in multiple sclerosis. Journal of Neurology, Neurosurgery & Psychiatry, 90(6), 642-651.
- Menting, J., Tack, C. J., Bleijenberg, G., Donders, R., Droogleever Fortuyn, H. A., Fransen, J., Goedendorp, M. M., Kalkman, J. S., Strik-Albers, R., van Alfen, N., van der Werf, S. P., Voermans, N. C., van Engelen, B. G., & Knoop, H. (2018). Is fatigue a disease-specific or generic symptom in chronic medical conditions? Health Psychology, 37, 530-543.
- Menting, J., Tack, C. J., Donders, R., & Knoop, H. (2018). Potential mechanisms involved in the effect of cognitive behavioral therapy on fatigue severity in type 1 diabetes. Journal of Consulting and Clinical Psychology, 86, 330-340.
- Menting, J., Tack, C. J., van Bon, A. C., Jansen, H. J., van den Bergh, J. P., Mol, M. J., Goedendorp, M. M., Donders, R., & Knoop, H. (2018). Web-based cognitive behavioural therapy blended with face-to-face sessions for chronic fatigue in type 1 diabetes: A multicentre randomized controlled trial. The Lancet Diabetes & Endocrinology, 5, 448-456.
- Nederlandse Vereniging van Revalidatieartsen. (2021). Multiple Sclerose (MS) [Richtlijn]. https://richtlijnendatabase.nl/richtlijn/multiple_sclerose_ms/startpagina_-_multiple_sclerose_ms.html
- Oliva Ramirez, A., Keenan, A., Kalau, O., Worthington, E., Cohen, L., & Singh, S. (2021). Prevalence and burden of multiple sclerosis-related fatigue: A systematic literature review. BMC Neurology, 21, 1-16.
- Poort, H., Müller, F., Bleijenberg, G., Verhagen, S., Verdam, M., Nieuwkerk, P. T., & Knoop, H. (2021). Condition or cognition? Mechanism of change in fatigue in a randomized controlled trial of graded exercise therapy or cognitive behavior therapy for severe fatigue in patients with advanced cancer. Journal of Consulting and Clinical Psychology, 89, 731-741.
- Pöttgen, J., Moss-Morris, R., Wendebourg, J. M., Feddersen, L., Lau, S., Köpke, S., Meyer, B., Friede, T., Penner, I. K., Heesen, C., & Gold, S. M. (2018). Randomised controlled trial of a self-guided online fatigue intervention in multiple sclerosis. Journal of Neurology, Neurosurgery and Psychiatry, 89, 970-976.
- Rietberg, M. B., van Wegen, E. E., Eyssen, I. C., Kwakkel, G., & MS Study Group. (2014). Effects of multidisciplinary rehabilitation on chronic fatigue in multiple sclerosis: A randomized controlled trial. PloS One, 9, e107710.
- van den Akker, L. E., Beckerman, H., Collette, E. H., Twisk, J. W., Bleijenberg, G., Dekker, J., Knoop, H., de Groot, V., & TREFAMS-ACE Study Group. (2017). Cognitive behavioral therapy positively affects fatigue in patients with multiple sclerosis: Results of a randomized controlled trial. Multiple Sclerosis Journal, 23, 1542-1553.
- van Kessel, K., & Moss-Morris, R. (2006). Understanding multiple sclerosis fatigue: A synthesis of biological and psychological factors. Journal of Psychosomatic Research, 61, 583-585.
- van Kessel, K., Moss-Morris, R., Willoughby, E., Chalder, T., Johnson, M. H., & Robinson, E. (2008). A randomized controlled trial of cognitive behavior therapy for multiple sclerosis fatigue. Psychosomatic Medicine, 70, 205-213.
- van Rood, Y., & de Roos, C. (2017). Somatisch onvoldoende verklaarde lichamelijke klachten en somatisch-symptoomstoornis. In G. P. J. Keijsers, A. van Minnen, M. J. P. M. Verbraak, C. A. L. Hoogduin, & P. M. G. Emmelkamp (2017). Protocollaire behandelingen voor volwassenen met psychische klachten: Boek 3 (pp. 19-62). Uitgeverij Boom.
- Voet, N., Bleijenberg, G., Hendriks, J., de Groot, I., Padberg, G., van Engelen, B., & Geurts, A. (2014). Both aerobic exercise and cognitive-behavioral therapy reduce chronic fatigue in FSHD: An RCT. Neurology, 83, 1914-1922.
- Wiborg, J. F., Knoop, H., Stulemeijer, M., Prins, J. B., & Bleijenberg, G. (2010). How does cognitive behaviour therapy reduce fatigue in patients with chronic fatigue syndrome? The role of physical activity. Psychological Medicine, 40, 1281-1287.
- Worm-Smeitink, M., Gielissen, M., Bloot, L., van Laarhoven, H., van Engelen, B., van Riel, P., Bleijenberg, G., Nikolaus, S., & Knoop, H. (2017). The assessment of fatigue: Psychometric qualities and norms for the Checklist Individual Strength. Journal of Psychosomatic Research, 98, 40-46.
